Д-р Бойчо Бойчев разказва как се ражда идеята за създаването на Телемедицински център, кои пациенти са подходящи, как работи методът, кой покрива разходите и коя е основата на доброто здраве

Д-р Бойчо Бойчев е роден в гр. Казанлък през 1962 г. Завършва гимназия в родния си град. Медицина завършва през 1982 г. в Киевския медицински университет, а след това специализира вътрешни болести през 1993г и кардиология през 1997г в Медицински университет София. Той е сертифициран специалист по Ехокардиография финдаментално ниво, в последствие Ехокардиография експертно ниво, както и по инвазивна кардиология. Главен изследовател в международни мултицентрични изследвания – HERO II, MAGIC, PLATO, TRILOGY, CHAMPION PHOENIX, AMGEN, MERK фаза II. Автор на научни статии в специализирани кардиологични издания на „Българска кардиология“ описващи проблемите с трансезофагеалната електрокардиография и кардиостимуляция. Автор на редица научни статии в областта на кардиологията и телемедицината.
В края на месец май в Казанлък отвори врати нов високотехнологичен телемониторингов център. Пред Economy.bg д-р Бойчо Бойчев, създател на телемониторинговата система, разказва как се ражда идеята и какво е необходимо за реализирането на център от подобен тип. Кои пациенти са подходящи за телемедицина, какви показатели се следят, кой насочва пациентите, кой покрива разходите и какво ни е нужно за едно добро здраве.
Как Ви хрумна идеята да създадете подобен център и защо избрахте Казанлък?
С телемедицина се занимавам от 2008 г. В началото тази дейност се съвместяваше с основните ми задължения като Началник на Интензивно кардиологично отделение със сектор инвазивна кардиология. От началото на 2014 г. основахме Медицински център „Чек Пойнт кардио“ с основна дейност – телемедицина. Тогава бе създаден и първият в историята на България, Европа и един от първите в света – Телемедицински център. На 26.05.2022 г. бе открит новият Телемедицински център за наблюдение на амбулаторни и/ или хоспитализирани пациенти. Това е първият по рода си организиран и структуриран Телемедицински център от нов тип в България, Европа, света. Създаването на такъв център бе свързано със създаването на „телемедицинска среда“. Тази среда се формира от следните структури:
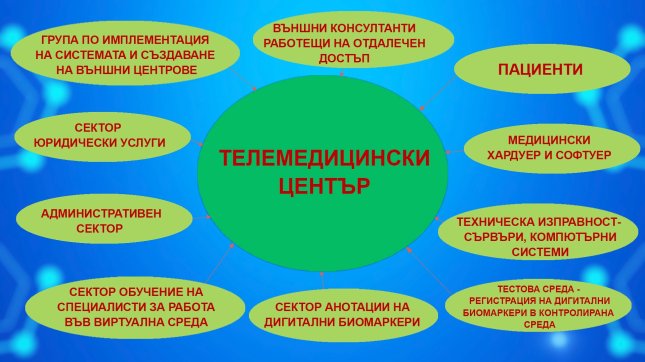
Тук трябва да подчертая, че тази среда и центърът могат да се създадат само при наличието на отдаден и синхронизиран интердисциплинарен екип и тук е мястото да благодаря на хората, без чийто труд тази система не би могла да съществува: Борис Димитров, Венцеслав Колев, Кирил Видев, Еница Семерджиева, Петър Аргиров, Ивайло Велев, Александър Ершов.
Идеята за създаване на такъв център бе свързана с огромния дефицит на здравни кадри в световен мащаб. По най-скромни оценки на СЗО този дефицит се определя на 4-5 милиона специалисти в сферата на здравеопазването в световен мащаб. Също така и поради липса на системи с висока резолюция на данни, за непрекъснато, стриктно наблюдение на виталните параметри на пациентите в реално време в следните случаи:
1. оценка и навременна реакция при възникване на животозастрашаващи състояния или предикция за възможното възникване на такива състояния в близка перспектива. Това касае пациенти, намиращи се както в болнична, така и в извънболнична среда.
2. непосредствено след изписването им от болнично заведение, особено след извършени тежки диагностични, интервенционални или хирургични интервенции с цел детекция и предикция на възможни ранни и късни усложнения.
3. на хронично болни пациенти с тежки заболявания, намиращи се на лечение в дома, в хосписи или домове за възрастни пациенти с цел корекция в диагностично-терапевтичния план.
4. намиращи се в рехабилитационни центрове с цел корекция на рехабилитационните програми.
5. по време на профилактични прегледи, а също така на пациенти с професии, свързани с отговорност за живота на много хора (пилоти, автобусни шофьори и др.).
6. на спортисти по време и след тренировъчен процес.
7. пациенти и доброволци по време на клинични изпитвания на нови фармацевтични продукти.
8. пациенти с тежки заболявания с цел създаване на нови алгоритми за автоматичен анализ.
В заключение можем да кажем, че системата има необходимите възможности, регистрирайки физиологичните сигнали, излъчвани от човешкия организъм в дигитален вид, да пресъздаде дигиталния двойник на човека.
Избрах Казанлък, защото съм роден, израснал и завършил средното си образование в Казанлък, висшето си образование (медицина) съм завършил в чужбина, след което отново се завърнах в родния си град, за да практикувам избраната от мен професия. Тук, в Казанлък, успяхме да създадем необходимата развойна среда, отдаден и синхронизиран интердисциплинарен екип, финансова подкрепа и най-вече спокойна атмосфера, нужна за развитието на иновативни дисциплини, далеч от суетата, напрегнатата атмосфера и непродуктивността на големите градове. Казанлък е град с традиции в областта на медицината. Тук са се родили и работили много бележити лекари в национален мащаб. Някои от техните оригинални трудове и сега се пазят в Британския музей на нациите.
Колко пациенти имате в момента? Какъв е капацитетът на центъра?
В момента дистанционно се наблюдават около 200 пациенти. Капацитетът на Телемедицински център „Чек Пойнт кардио“ е до 5000 пациенти, наблюдавани в различни режими едновременно. Но в момента създаваме и обучаваме нови центрове извън територията на Р. България, при което бих казал, че капацитетът на тези центрове увеличава възможностите многократно.
За хора с какви заболявания е подходящ телемониторингът по принцип и всички групи ли покрива центърът в Казанлък?
За да отговорим на този въпрос е необходимо да обясним кои пациенти са подходящи за непрекъснат, дистанционен телемониторинг в реално време и как функционира системата.
Системата може да бъде ползвана от всички пациенти (възрастни и деца) с оплаквания от:
• сърцебиене; „прескачане“ в сърдечната дейност; наличие на ниска сърдечна честота; гръдна болка или стягане в гърдите; внезапна загуба на съзнание; внезапно възникващ световъртеж и притъмняване пред очите; епизоди на задух в покой или при физически усилия; нощен задух, немотивирана обща слабост;
• данни за придобити и вродени сърдечни пороци;
• данни за преживян инфаркт на миокарда в ранния постинфарктен период и на по-късен етап,(без) с цел установяване на ранни и късни усложнения, упражняване на перманентен контрол на състоянието и проследяване на ефективността на провежданото лечение;
• преживели инвазивни сърдечносъдови интервенции или сърдечносъдови операции в ранния период на възстановяване с цел установяване на ранни усложнения, а на по-късен етап с цел установяване на късни усложнения и перманентен контрол на състоянието и ефективността на провежданото лечение;
• наличие на роднини, преживели епизод на внезапна сърдечна смърт;
• деца от семейства, в които са регистрирани случаи на внезапна сърдечна смърт на роднини по първа линия;
• преживели исхемичен мозъчен инсулт с оглед изключване или потвърждаване на наличието на епизоди на предсърдно мъждене и определяне на необходимостта от антикоагулантна терапия;
• преживели хеморагичен мозъчен инсулт с оглед контрол на артериалното налягане (АН);
• артериална хипертония с цел контрол на АН и при необходимост оптимизиране на терапията;
• с дихателни нарушения и хронични белодробни заболявания с оглед проследяване на състоянието при промяна на терапевтичното поведение или установяване на епизоди на обостряне на заболяването и критични отклонения в параметрите на дишането. Цел на наблюдението е корекция в терапевтичното поведение, при нужда планова хоспитализация или хоспитализация по спешност в специализирано звено за болнична помощ и още много други.
Когато за един пациент стане ясно, че е подходящ за телемониторинг, какво точно го очаква като процедура (кога и къде отива, за да му поставят тракерите, те изискват ли поддръжка и т.н.)
Системата е високотехнологичен, мултифункционален, мултипараметричен, преносим физиологичен монитор за непрекъснато дистанционно наблюдение в реално време на основните витални параметри на функциониране на човешкия организъм. Системата се състои от:
1. сензори, разположени на тялото на пациента, които изпращат иформация за актуалната ЕКГ крива, О2 сатурация, пулс, АН, респирация, температура, а вграден акселерометър регистрира физическата активност и положението на тялото в пространството.
2. електронно устройство долавя сигналите от сензорите и акселерометъра и транслира информацията чрез Bluetooth връзка към комуникационно устройство, което, от своя страна, изпраща информацията чрез 3G, GPRS връзка към Центъра за телемониториране.
3. при излизане на пациента извън обхвата на преносната среда – 3G, GPRS , Wi-fi – комуникационният и медицинският модул имат самостоятелна, на практика неограничена памет, в която се записват всички събития. При възстановяване на връзката едновременно с предаване на текущите данни се осъществява и трансфер на записаните в паметта данни. Тези данни се подреждат и записват в сървъра по време на възникване и запълват празните места, възникнали по времето, когато пациентът е бил извън обхвата на преносната среда.
4. информацията се изпраща постоянно в реално време при разработените и използвани от нас системи за телемониторинг.
SOS режим: Пациентът разполага с възможността да изпрати информация от всички датчици към Телемониториращия център във всеки един момент, като маркира определен период като свързан със субективна симптоматика. За целта е необходимо единствено натискане бутона SOS на панела на индивидуалния медицински модул. Бутонът SOS може да бъде задействан неограничен брой пъти по време на наблюдението.

Получената информация се изпраща, в Телемедицински център, където се анализират пулсът (пулсова графика), ЕКГ, вариабилност на сърдечния ритъм (HRV), ритъмни и проводни нарушения, епизоди на исхемия, физическата активност на пациента, кислородна сатурация, АН, респирация, температура на тялото, позиция на тялото в пространството, изчислява се актуалният общ и сърдечносъдов риск. При регистриране на критични състояния се инициира процедура по спешност – КАРДИО СОТ, с обаждания към отговорния болничен екип,пациента, ЦСМП, наблюдаващия лекар
Операторите в центъра получават и оценяват данни за 14 показателя в реално време.
Анализът на данни се осъществява в четири стъпки и на четири нива:
1. Първа стъпка – регистрираните физиологични сигнали след постъпване в сървъра се визуализират и се обработват от специализиран софтуер за отстраняване на артефакти (artifact rejection), включващ софтуерно филтриране на сигнали и филтриране чрез machine learning методи;
2. Втора стъпка – изчистеният от артефакти сигнал автоматично се анализира чрез machine learning и signal processing методи;
3. Трета стъпка – след автоматичен анализ на виталните показатели се построява графика на тренда на наблюдаваните показатели;
4. Анализира се всеки тренд и комбинацията от трендове.
Автоматичен анализ (първо ниво): специализиран медицински софтуер, обработващ, анализиращ и съхраняващ данните за виталните показатели на пациента. Тези данни се подават в Телемедицинския център, като се отбелязват типът и времето на възникване на патологичните състояния.
Анализ на данните от специалистите по здравни грижи (второ ниво): получените данни от автоматичния анализ се анализират от специалистите по здравни грижи и се определя степента на общ и сърдечносъдов риск за пациента. При висок риск и възникване на животозастрашаващи състояния се задейства спешна процедура и се осъществява контакт с дежурния екип в болницата, лекуващ лекар, ЦСМП ,пациент или близки на пациента.
Лекарят на разположение в Телемедицинския център (трето ниво): верифицира данните, подадени от автоматичния анализ и дежурния специалист по здравни грижи, и разрешава задействането на спешна процедура и съставя заключението. При липса на високорискови състояния в края на наблюдението след преглед на получените данни съставя заключение.
Всеки лекар, насочващ пациенти за телемониториг към Телемедицинския център (четвърто ниво): разполага с акаунт и парола за достъп в Web версията на системата и в удобно за него време може да разгледа получените данни и анализи на насочените от него пациенти (не на всички пациенти в системата, напр. насочени от други лекари или центрове) и при необходимост да консултира получените данни с друг специалист (второ мнение). В този случай в заключението може да бъде отбелязано и мнението на втория специалист, а също така и мнението на насочващия лекар. Заключението при липса на спешна процедура се изпраща по електронна поща или служебна поща на пациента и насочващия лекар.
В Телемедицински център „Чек Пойнт кардио“ работят висококвалифицирани лекари специалисти и специалисти по здравни грижи, преминали специално обучение, свързано с: познания в използваните в системата сигнали – ЕКГ; акустичен сигнал (фонокардиография); фотоплетизмографски канал; респирационна вълна; температура на тялото; данни от акселерометъра по отношение на позицията на тялото в пространството и изведените от тях показатели: всички видове артериално налягане; насищане на кръвта с кислород (кислородна сатурация), дишане ( респирация), характеристика на сърдечните тонове; HRV анализ. Тези специалисти са с придобити навици за работа с реални пациенти във виртуална среда, познават добре медицинския хардуер, софтуер и интерфейса на системата, познават добре преносната среда – 3G, GPR, WI-FI, BLUETOOTH. Тези специалисти на базата на получените физиологични данни от непрекъснат, дистанционен телемониторинг в реално време за всеки пациент:
• реагират в рамките на 2-5 минути при възникване на животозастрашаващи състояния;
• на базата на анализ на състоянието на пациента и развитието на трендовете на неговите показатели формират междинни и окончателни заключения относно тенденциите за влошаване или подобряване на неговото състояние, съставят се препоръки по отношение на необходими промени в лечебно-диагностичния план.
Кой и как определя кога един пациент е подходящ за такъв тип наблюдение?
Пациентите могат да бъдат насочени от:
• личен лекар;
• лекар специалист;
• лечебно заведение за болнична помощ, както за вътреболничен, така и за извънболничен телемониторинг;
• пациентите могат да бъдат и самонасочили се.
Колко струва/ кой покрива разходите (покриват ли се от НЗОК и/ или от частни застрахователни фондове)?
За съжаление, в момента както в България, така и в рамките на Европейския съюз няма необходимите административни документи, които да регламентират интеграцията на телемедицината в медицинската практика. В момента се провеждат пилотни проекти и се подготвят необходимите административни актове. На дадения етап разходите се покриват от частни застрахователни фондове или от самите пациенти.
Колко време продължава едно такова следене или е специфично за всеки пациент?
В зависимост от спецификата на наблюдаваната патология и наблюдавания пациент с неговите придружаващи заболявания срокът на наблюдение е от 2 до 30 и повече дни. Така че за всеки пациент е специфично. Така например при пациенти с тежки хронични заболявания – хронична сърдечна недостатъчност, ХОББ, пациенти след тежки, обширни интервенционални и/ или хирургични интервенции и реконструктивни сърдечни и несърдечни оперативни процедури, е препоръчителен амбулаторен мониторинг ( от 30 дни до 1 година, при определени групи пациенти е необходим контрол за неопределено дълъг период или до живот, с месечни преферативни пакети) с цел ранна детекция на възможни тежки усложнения.
Казвате че телемониторингът е ефективна превенция – как точно се случва това?
На базата на анализ на физиологичните данни, получени от системата за състоянието на пациента и развитието на дългосрочните, краткосрочните и микротрендовете на неговите показатели, се формират междинни и окончателни заключения относно тенденциите за влошаване или подобряване на неговото състояние, съставят се препоръки по отношение на необходими промени в лечебно-диагностичния план. На базата на това системата отчита възможността за възникване на тежки исхемични епизоди, ритъмно-проводни нарушения, внезапна сърдечна смърт, сепсис, белодробен тромбоемболизъм и други животозстрашаващи състояния. В подкрепа на това ще приведа един реален случай.
Поставяне на стент, при остър преден инфаркт на миокарда. По време на болничния престой – чести камерни екстрасистоли; положителни късни потенциали при SAECG (това са предиктори на внезапна сърдечна смърт). При изписване се инсталира система за телемониторинг с цел продължително телемедицинско наблюдение. Първоначална находка – нормален синусов ритъм.
На третия ден от наблюдението се регистрира продължителна мономорфна камерна тахикардия (свързана с възможна внезапна сърдечна смърт). Веднага при пациента се изпраща екип на ЦСМП, той се рехоспитализира в Интензивно кардиологично отделение, провежда се ЕКВ (синхронизиран електрошок) и се възстановява синусов ритъм. Впоследствие се имплантира ICD (автоматичен кардиовертер – дефибрилатор) с антибрадикардна стимулация. До момента – 14 години по-късно, пациентът е жив и в добро функционално състояние.
Ако зависи от Вас, какво бихте променили в здравната система у нас?
Това на практика е политически въпрос и зависи от желанието на политическите финансови среди да променят нещо в областта на финансирането на здравеопазването в страната. Това също така зависи и от финансовите възможности на системата. Но аз бих поставил въпроса за изготвянето на необходимите административни документи, които да позволят интегрирането на телемедицинските дейности в медицинската практика. Това е необходимо поради безспорните ползи, които телемедицината носи на пациентите, лекарите, заведенията за болнична и извънболнична помощ и на самата здравна система.
Имате ли съвет за добро здраве?
За да бъде човек в добро здраве, първото и най-важно условие е да бъде в добро психическо здраве. Да има благородни цели в живота, които носят ползи не само на самия индивид, но най-вече на обществото. Това дава психическа стабилност и равновесие, които стоят в основата на доброто физическо здраве, т. е. първично по отношение на физическото здраве е психическото здраве на индивида. По отношение на физическото здраве всичко вече е написано, просто трябва да го изпълняваме.
economy.bg/


















































